1.手術はがんの3大治療法の1つ
現在行われている主ながんの治療法は、①手術、②放射線治療、③薬物療法があり、これらはがんの3大治療法と呼ばれています。手術は、がんやがんのある臓器を取り除く(切除する)治療法です。単独で行うこともありますが、がんの種類や進行度などによっては手術の前後や手術中に、放射線治療や薬物療法を組み合わせて行うこともあります(集学的治療)。
一部のがん(胃がんや食道がん、大腸がん、膀胱がんなど)では、がんが早期の場合に、口や肛門、尿道から内視鏡を挿入してがんを取り除く場合があります(内視鏡治療)。詳しくは、以下のページをご覧ください。
2.がんの手術で目指すこと
1)手術の目的
一般に手術の目的は、がんなどの腫瘍や虫垂炎などの炎症の場合、悪いところを取り除いて治癒を目指すことです。一方で、流れの悪くなっている血管や消化管の迂回路をつくる手術(バイパス手術)や移植手術などは主に機能を回復させるために行う治療です。
がんの手術の目的は、がんを取り除くことです。また、がんやがんを切除することによって正常な機能や外観が損なわれてしまう場合は、機能や外観を回復させる目的で手術(再建手術など)を行うこともあります。さらに、がんによる症状を緩和する目的で手術を行うこともあります。
2)がんの根治治療
がんが最初にできたところ(原発巣)にとどまっている場合は、手術でがんをすべて取り除くこと(根治手術)によって、治癒を目指します。
がん細胞は周囲の組織に広がったり(浸潤)、リンパ管や血管に入りリンパ節やほかの臓器に広がったり(転移)することがあります。そのため手術では、がんだけではなく、がんの周りの正常な部分を含めて大きめに切除します。また、多くの場合、周囲のリンパ節なども一緒に切除します(リンパ節郭清)。さらに周囲の臓器にがんが広がっている場合は、それらの臓器も切除することがあります。
手術は主に体の中の悪いところを取り除くために行いますが、その一方で、手術によって好ましくない症状(例えば痛み)や別の疾患(例えば感染症)が起こることがあります(合併症)。その場合は、それぞれの合併症の状況に応じて治療を行います。
3.手術はどのように行われるか
手術では、器具を使って切開や切除、止血、縫合などを行います。また、痛みを感じることなく手術が受けられるように、麻酔をかけて行います。麻酔には意識のある状態を保つ場合と、意識をなくした状態にする場合があります。
1)麻酔の方法
麻酔には以下のような方法があります。
- ①局所麻酔:意識のある状態を保つ方法で、手術するところ(組織)だけに麻酔薬(局所麻酔薬)を注射して痛みを取ります。
- ②区域麻酔:意識のある状態を保ち、体の一部だけ痛みを取る方法です。背骨の隙間から麻酔薬を入れる方法(胸やおなかの一部分の痛みを取る硬膜外麻酔や下半身の痛みを取る脊髄くも膜下麻酔)、腕の付け根などから麻酔薬を入れて痛みを感じる神経をブロックする方法(伝達麻酔)などがあります。
- ③全身麻酔:麻酔薬(全身麻酔薬)の点滴や吸入により意識をなくし眠ったような状態にする方法です。人工呼吸器で呼吸を補助しながら手術を行います。
実際の手術では、これらの方法を組み合わせて行うこともあります。
2)手術の方法
手術では、切開や切除、止血、再建などにメス、鋏や鉗子、その他のいろいろな手術機器(器具・器械・機械)を使います。一般的な開腹手術や開胸手術ではまず、メスで皮膚を切開し、さらに皮下脂肪、筋膜、胸膜、腹膜などを切開してがんを確認します。
病変の状態が確認できたら、手術機器を使ってがんの周囲の組織を切除していきます。太めの血管は糸やクリップで止血し、細い血管は電気メスなどで切開と止血を同時に行いながら切除します。がんのある臓器などの切除が終わったら、胃や腸などの場合は再建手術を行った後に皮膚の表面の創を縫い合わせます(縫合)。再建が必要でない場合は、止血を確認して創を縫合します。
手術後は、一時的に体の中にたまる体液を外に流すためのチューブ(ドレーン)を取り付けることがあります。多くの場合、排出される体液が十分に減ったらチューブを取り外します。
4.手術にはどのような種類があるか
手術にはさまざまな種類があり、がんの種類や病気の進み具合などにより選択肢が変わります。
1)直視下手術と鏡視下手術
直視下手術は、手術する部位を直接目で見ながらがんを取り除く方法で、開腹手術や開胸手術などがこれに当たります。創は通常1カ所で、以下の方法よりも創が大きくなります。
一方、鏡視下手術は、手術する部位を腹腔鏡や胸腔鏡で見ながらがんを取り除く方法で、腹腔鏡下手術や胸腔鏡下手術、ロボット支援下手術などがこれに当たります。1cm程度の小さな穴をいくつか開け、開けた穴から腹腔鏡や胸腔鏡を入れ、モニター画面を見ながら手術機器を直接操作します。創が小さく体の負担が少ないことから、一般的に術後の回復が早い手術です。
少し離れた所から機械を使って手術機器の操作を行う方法はロボット支援下手術といわれています。特殊な機械や技術が必要で、また、すべてのがんの手術で使えるわけではありません。腹腔鏡下手術、胸腔鏡下手術、ロボット支援下手術を受ける場合は、保険診療であるかどうか、その病院での実績があるかどうかなどについて、担当の医師に詳しく確認しましょう。
また、口や肛門、尿道から内視鏡を挿入してがんを取り除く方法もあります(内視鏡治療)。
2)拡大手術と縮小手術
がんの手術は、がんとその周囲を大きく切除して再発や転移を予防する「拡大手術」が主流でしたが、現在では、比較的早期のがんに対しては切除の範囲をなるべく小さくして、手術後のクオリティ・オブ・ライフ(QOL:生活の質)を保つために「縮小手術」も広く行われています。
この「縮小手術」は、乳がんの乳房温存手術、胃がんの幽門保存手術などで行います。
5.がんの診断から手術までの流れ
1)治療法(手術)の決定
手術の決定までの大まかな流れは以下のようになります(図1)。
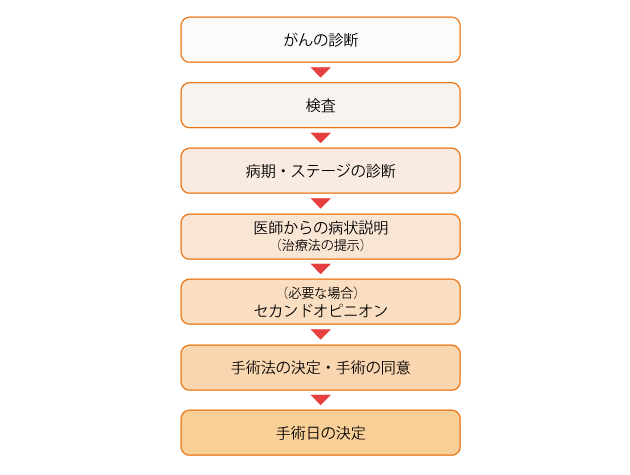
(1)がんの診断/検査/病期(ステージ)の診断
がんかどうかの診断は、通常、病変から採取した細胞や組織の病理検査を行って確定します。
がんの診断後は、詳しい検査を行ってがんの進行の程度(病期)を調べます。病期(ステージ)は治療法を検討する上で大切な指標で、がんの原発巣の広がりや転移があるかどうかによって診断します。がんの広がりや転移の有無を調べる検査としては、がんの種類に応じて腹部超音波検査、CT検査、MRI検査、PET検査などを行います。
(2)病状説明と治療法の提示
診断によって、手術が治療法の選択肢の1つと判断された場合は、担当の医師が病状の詳しい説明と手術方法の提案を行います。
分からないことがある場合は遠慮せずに納得できるまで質問することが大切です。
(3)セカンドオピニオン
治療の選択肢について、他の医師の意見を聞きたいと思う場合は、セカンドオピニオンを受けることもできます。セカンドオピニオンを受ける場合は、担当医に紹介状などを書いてもらう必要があります。セカンドオピニオン外来などを受診した後は、担当医に結果を報告して話し合い、改めて治療法を決めましょう。
(4)治療法(手術)の決定・同意/手術日の決定
手術を決める場合は、担当医から手術名(術式の名称)、手術の目的、手術の概要、その手術が適している状態であるか(その手術を行う正当性、妥当性があるか:適応)、手術中や手術後に起こる可能性のある合併症・死亡の割合、手術以外の治療の選択肢などについて説明があります。
患者本人が説明内容を十分に理解し、治療(手術)に納得できた場合は、手術の同意書にサインします。このように、十分な説明を聞き、医療行為に同意することをインフォームドコンセントといいます。
手術日が決まったら、手術前に必要な準備などについて医師や看護師から説明があります。
2)手術の決定から当日まで
手術について、分からないことがある場合は、いつでも担当の医師や看護師に相談することができます。手術日が近づいてくると、麻酔科医から麻酔についての説明があります。また、看護師から手術室や集中治療室(ICU)について説明があることもあります。
入院の際に、入院中の治療計画が記載された入院診療計画書や退院までの医療的なスケジュール表(クリニカルパス)を渡されて説明を受けることがあります。クリニカルパスは手術後の標準的な流れを事前に理解するのに役立ちます。
一般的には、手術日の1~2日前に入院し、手術前の最終の確認などを行います。多くの場合、食事は手術前日の朝食あるいは昼食までになります(それ以降は食事できません)。
「手術を待っている間に、がんが進行してしまう」と不安になることもあるかもしれません。しかし、多くのがんでは治療が始まるまでに急激に進行することは少ないと考えられています。また、手術日は、患者のがんの状態を考慮して決定しています。手術までの間は、心身共に適切な状態で治療を受けるための大切な準備期間と捉え、担当医の指示に従ってできるだけ普段通りの生活を送ることを心がけましょう。
また、以下のことに気を付けておくとよりよいでしょう。
(1)禁煙・禁酒
喫煙によって痰の量が増加するため、肺炎などの重大な合併症が起きやすくなります。また、喫煙は、治療の効果を下げる原因になると考えられています。手術までに禁煙できていない場合は、医師の判断で手術を延期することもあります。手術が決まった時点で禁煙し、治療後も禁煙を続けることが重要です。
たばこには依存性があり、自分の力だけで禁煙するよりも禁煙治療を受けるほうが効果的です。禁煙治療を希望する場合は、まずはがん治療の担当医に相談しましょう。
また、飲酒の影響により、手術や麻酔のときに肝臓に負担がかかったり、術後にせん妄(合併症の項参照)を起こしたりすることがあります。手術前に禁酒することも大切です。
(2)歯の検査と治療、口腔ケア
手術を行う場合は歯の検査を受けましょう。特に、全身麻酔の場合には、ぐらぐらする歯がないかどうかを調べて麻酔中に抜けることがないようにします。検査の後、必要に応じて虫歯や歯周病などの治療を行います。
口の中には多くの細菌がいます。手術前から口腔ケア(歯磨き、うがい)を十分に行うことは、手術後の肺炎などの感染症の予防につながります。食事がとれないときでもしっかり行うようにしてください。
(3)食事・栄養管理
担当の医師からの指示がなければ、基本的に普段通りの食事をします。体調に合わせて、食べられるものを食べましょう。手術前に栄養が不足していたり、偏りがあったりする場合は、栄養剤を使用することもあります。
(4)術前リハビリテーション(呼吸訓練)
担当の医師からの指示で、手術前からリハビリテーションを行うことがあります。一般的に、手術後は肺活量が低下します。また、痰をうまく出せなくなることで気道が狭くなり、肺の中で酸素と二酸化炭素の交換ができなくなったり(換気不全)、肺がふくらまない状態になったり(無気肺)など、合併症を起こす場合があります。特に、喫煙歴や高齢などで術後の呼吸機能に懸念のある人は、それらの予防のために手術前から呼吸訓練を行って、少しでも肺の機能を高めておくことが大切です。
呼吸訓練は呼吸に関わる肋間筋(肋骨の間の筋)や横隔膜などの筋力を鍛えるために行うもので、その1つに、インセンティブスパイロメトリーがあります。この呼吸訓練は、インセンティブスパイロメーターと呼ばれる軽くコンパクトな器具を使って、入院前から自宅で行うことができます(図2)。手術後も、手術前にできた基準を目標として訓練を続けるとよいでしょう。また、器具を使用しない方法としては、深呼吸訓練があります。深呼吸訓練は、胸やおなかをゆっくり大きくふくらませて行う呼吸法(胸式呼吸・腹式呼吸)で、いつでも行うことができます。
適切な方法は患者ごとに異なります。術前のリハビリテーションが必要な場合は、医師などの医療スタッフと相談しながら無理のない範囲で取り組みましょう。なお、全身麻酔を行わない手術など呼吸訓練を必要としない手術もあります。

(5)適度な運動
手術に備え、体力の維持・増進のために毎日運動するとよいでしょう。気分転換にもなります。特に、下肢の筋力を鍛えるためには、散歩をするなど歩くことが望ましいとされています。
(6)不安の解消
入院・手術に対して大きな不安や心配事がある場合は、遠慮せずに担当の医師や看護師に相談してください。
6.手術のリスクと術後の合併症
1)手術のリスク
医学の進歩に伴って、高齢者を含めてほとんどの人が安全に手術を受けることができるようになりました。しかしながら、手術は臓器の切除や麻酔など体に大きな負担やストレスを与える治療法のため、手術中や手術後の経過が順調とは限りません。手術前に担当の医師から手術に伴うリスクと術後の合併症について説明がありますので、十分に納得した上で手術に同意することが大切です。
2)合併症
手術後の合併症とは、手術によって起こる好ましくない症状や別の疾患のことをいいます。主なものは、創感染、感染症(特に肺炎)、痛みなどです。合併症が起こった場合は、それぞれの状況に応じて治療を行います。合併症は手術をする部位によってさまざまです。
(1)手術で起こるさまざまな合併症
創感染
手術の縫合部(創を縫い合わせた部分)に、細菌などによる感染が起こることを創感染といいます。赤く腫れて膿が出る、痛みや発熱などの症状が起こります。創感染が起きたときは、抜糸をする、皮膚を切開して膿を出す、抗生物質を使用するなどの治療を行います。
感染症(特に肺炎)
手術後はベッドに寝ていることが多く、痛みもあって、肺にたまった痰が思うように出せなくなることがあります。痰を十分に出せずにいると、本来痰と一緒に体の外に出される菌が体の中にとどまり、肺炎を起こすことがあります。そのため、手術後は意識的に痰を出すことが大切です。歩くことで肺にたまった痰が出やすくなります。
痛み
手術中は麻酔を使うため、痛みはありません。手術後に麻酔が切れたときに創が痛むこともありますが、痛み止めの薬などを使うことで対処できます。我慢する必要はありませんので、痛みが出たら担当の医師や看護師に伝えてください。
深部静脈血栓症、肺塞栓症
手術中や手術後に、長時間体を動かさなかったことで、足の静脈の中に血栓(血のかたまり)ができ(深部静脈血栓症)、それが肺の血管に流れて詰まることがあります(肺塞栓症)。肺塞栓症は、突然の息切れや胸の痛みを引き起こし、命に危険を及ぼすことがあります。そのため、手術前から手術後に歩けるようになるまで、足を圧迫して血栓ができるのを予防する医療用の弾性ストッキングや圧迫装置を使います。
せん妄
せん妄は体の異常や薬によって引き起こされる急性の脳の機能不全で、大きな手術の後に多くみられます。周囲の状況が理解できない、実際にはないものが見えたり聞こえたりする(幻覚)、物忘れをする、興奮する、眠れないなどの症状が出ます。また、せん妄は高齢、痛み、不眠、認知症、感染、脱水、血糖値の異常、電解質の異常などによって発症しやすくなります。「認知症ではないか?」と家族が心配することもありますが、多くは一時的な症状です。
症状を軽くするために、気分を落ち着かせたり、睡眠を促したりする薬を使うことがあります。
(2)腹部の手術で起こる合併症
縫合不全
縫合不全とは、腸管などのつなぎ目(吻合部)がうまくつながらずに開いてしまう合併症です。腸管に縫合不全が起こった場合は、腸液が漏れて周囲に腹膜炎が起こり、発熱や腹痛などの症状が出ます。直腸がんのように肛門に近いところでつなぐ手術では、ほかの場所に比べて縫合不全が起こりやすくなります。直腸がんの手術後に縫合不全が認められ、腹膜炎の症状がある場合は、再手術でおなかの中を洗浄して人工肛門をつくることがあります。腹膜炎の症状がない場合は食事を止めて様子をみることもあります。
腸閉塞/イレウス
手術の後に、腸閉塞やイレウスが起こることがあります。
腸閉塞/イレウスは、何らかの原因で腸管の通りが悪くなる状態のことをいいます。
便やガスが出なくなり、おなかの痛みや吐き気、嘔吐などの症状が出ます。多くの場合、食事や水分をとらずに点滴をしたり、胃や腸に鼻からチューブを入れて胃液や腸液を出したりすることなどで回復しますが、手術が必要になることもあります。
最近では、腸の炎症による部分的な癒着(本来はくっついていないところがくっついてしまうこと)などによって腸官が詰まる状態を「腸閉塞」、腸管の麻痺や痙攣によって腸管の通りが機能的に悪くなる状態を「イレウス」と呼んで区別するようになっています。
膵液漏
膵液漏とは胃がん、膵臓がん、十二指腸がんなどの手術の際に、膵臓の周りのリンパ節郭清などを行った影響で膵液が漏れ出すことをいいます。膵液は強力な消化液で、周囲の組織を溶かし、感染を起こして炎症が広がれば膿がたまります(膿瘍)。手術の時に入れたチューブ(ドレーン)から膿を出して治療しますが、出なくなるまでに1~2カ月かかることもあります。
(3)頸部や食道の手術で起こる合併症
嗄声(声のかすれ)
頸部や食道の手術で、発声や嚥下の役割のある声帯を調節する神経(反回神経)の近くを手術した場合は、手術後に、反回神経麻痺によって声がかすれることがあります。多くの場合、神経機能は3~6カ月程度で回復します。また、反回神経麻痺が起こると誤嚥(誤って気管に食べ物などが入ること)して肺炎を起こしやすくなります。嗄声があるときは、飲食のときにむせないように注意する必要があります。
7.手術が終わったら
1)手術結果の説明
手術のあとに全身麻酔から目が覚めるまでにしばらく時間がかかります。そのため、手術の様子や今後の経過については、麻酔から覚めて内容が十分に理解できるようになってから説明があります。必要に応じて、手術終了直後に、付き添いの家族などに先に説明を行うこともあります。
2)手術終了後の注意点
手術が終わった当日は安静が必要です。通常、手術直後は点滴、酸素のチューブ、背中に痛み止めの薬を入れるためのチューブ(硬膜外麻酔カテーテル)、手術後の排出物を体の外に流すチューブ(ドレーン)、尿を体の外に流すチューブ(尿道カテーテル)など多くの管が体に付けられています。担当の医師や看護師の許可があるまでは触ったり、起き上がったりしないでください。翌日以降、出血などがないことが確認されたら、ベッドの脇に立つ練習や歩く練習を始めます。
3)手術後のスケジュール
退院までの医療的なスケジュール表(クリニカルパス)には、飲水や食事の開始時期、点滴の期間、検査の内容、リハビリテーションの内容、退院の予定日が記載されています。クリニカルパスがない場合は、医師の診察を受けて、リハビリテーションの開始時期や退院日の予定を立てます。
8.手術後のリハビリテーション
1)離床リハビリテーション(離床訓練)
手術後の早い時期から立って歩くなど、ベッドから離れて生活できるようになることを早期離床といいます。ベッド上で過ごす時間が長くなると、足の静脈に血栓ができる深部静脈血栓症や肺塞栓症、肺炎、筋力低下などの合併症が起こりやすくなるため、早期離床を目指すことはとても重要です。さらに、手術後早くにベッドから離れて動くことは、せん妄や認知症を予防するなど、精神面でも良い効果があります。ほとんどの場合、手術後1日目からベッドの脇に立つ練習や、歩く練習を行います。ふらつかずに歩くことができるようになったら、歩く時間や長さを増やしてベッドから離れる時間を増やします。
2)呼吸リハビリテーション(呼吸訓練)
開胸手術や開腹手術を受けると痛みや麻酔の影響で呼吸が浅くなりがちです。咳をする力も半分程度に低下するため、痰がうまく出せずに肺にたまって、肺がふくらまない状態になったり(無気肺)、肺炎を起こしたりするリスクが高くなります。これらを予防するために、手術前から呼吸訓練を行い、術後も肺に痰がたまらないよう同様の呼吸訓練を続けます。しっかり痰を出すために看護師が援助することもあります。
手術後は多かれ少なかれ創の痛みがつきものです。呼吸訓練をしっかり行って離床を進めるために、痛いときは我慢せずに痛み止めの薬を使うことが大切です。痛みを感じた場合は、医師や看護師にすぐに相談してください。
9.手術後の経過観察
手術後の経過観察は治療の一環です。がんが治癒しているか、再発していないかなど、経過を注意深く観察します。がんの再発は術後3年以内に起こることが多く、5年以上たってから再発することは少ないことが分かっています。このため、多くのがんの経過観察期間は一般的に5年とされています。
退院後は、外来で定期的に経過を観察し、体調の変化や再発・転移の有無を調べます(定期検査)。がんの種類や進行度によって検査の間隔や検査内容は異なりますが、術後3年目までは3カ月~半年に1回、4~5年目は半年~1年に1回のペースで、腫瘍マーカー、胸部X線、超音波、CT、内視鏡などの検査を行います。
作成協力
この「手術(外科治療) もっと詳しく」は、全国がんセンター協議会および厚労科研(H29‐がん対策‐一般‐005)の全面的なご協力により作成されました。



